不妊症とは
妊娠を希望し、性生活を一定期間行っているにも関わらず妊娠しない状態のことをいう。
晩婚化が進んだいまの日本・・・出産年齢が高くなるにつれて10組のカップルに1組の割合といわれています。
日本では『正常な性生活で2年以上妊娠しない状態』のことを言います。
・機能性不妊
・原因不明不妊
に分類されていて現在では、不妊の原因は男性40%、女性40%、ともに原因のある場合が20%とといわれています(以前は女性80%、男性20%)
また、妊娠しても流産・早産を繰り返して胎児が出産まで育たない状態を不育症(ふいくしょう)という。
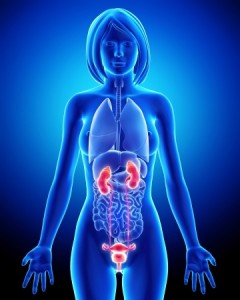
画像の通り、子宮卵巣ってお腹の中では一番下にあります。
子宮や卵巣それ自体に問題があるのではなく、固いお腹や上にある大腸などの臓器が、子宮や卵巣を圧迫している。
要するに、血行不良を起こして、卵巣や子宮の働きが悪くなっているわけです。ですから施術方針としては、
- 左右で高さの違う骨盤の歪みを整える
- 下がってきている臓器(胃腸など)を上に持ち上げる
- 排卵日のための、スムーズな骨盤開閉を促す
- 体温を上げる
ことによって、お腹の中で一番下にある子宮・卵巣の血行を改善する・・・事を目標に治療しています。
ハリや不妊によいといわれる漢方で、女性ホルモンをコントロールしている方もいますが、子宮卵巣を囲んでいる骨盤が歪んでいれば意味はないと考えます。
直接内臓の状態を確認することはできませんが、歪んだ骨盤だと、その中の子宮も歪んでしまって血行不良をおこしてることを知っておいてください。
生理中は開いている骨盤も、排卵日前後に最も閉じます。
排卵と生理のリズムが自然であるために、骨盤の開閉がスムーズでなければなりません。
骨盤の歪みがあるとこのリズムもうまくはたらかないんですね。
病院で不妊治療を受けてる方も、整体を併用していくことでさらに妊娠しやすくなっていきます。
施術の方針は骨盤を矯正して、腹膜のズレによる内臓への圧迫を解消します。
下がっている胃を正常な位置に戻したり、肝臓や生命の源である腎臓の調整も行い、女性ホルモンの調整を行います
お腹をゆるめて内臓の変位を調整、そして妊娠しやすいからだにしていきます。
低体温も不妊の大きな原因です。内臓の位置を調整して冷え症も解消していきます。
不妊症だけでなく、現代の女性も男性も眼の使いすぎやストレスにさらされています。添加物いっぱいの食事はもちろん、冷たいものの取り過ぎで内臓は辛い思いをしてるんですね。
きつい下着や服を身につけないようにして、内臓の血行を良くすることを心がけましょう。
亜鉛やセレニウムを含む食べ物、そしてカラダを温める食材など、を意識して摂るようにしていってください。
以下に、検査や一般的な知識をまとめていますので読んでみてください。
不妊症の一般的な原因
原因は女性側と男性側、それぞれに考えられたくさんの原因が合併していたり、原因不明のこともある。
〜女性側の原因〜
・排卵の障害
・卵管因子(卵管閉塞)
・子宮因子
・頸管因子
〜男性側の原因〜
・造精機能障害
・精子の射出障害
女性側の原因
①排卵因子
器質的な障害より、体重の急激な減少・ストレスなどによる機能的な障害の方が多い
内分泌疾患など、全身性の疾患も排卵障害をもたらすことがある。
②卵管因子
最も頻度が高いとされていて、子宮内膜症やクラミジア感染症などの性感染症が原因
③子宮因子
子宮筋腫、子宮内膜ポリープ、子宮内膜癒着症などがあり、子宮奇形など先天的なこともある
④頸管因子
通常あるはずの、排卵前の頸管粘液の分泌が少ない
男性側の原因
①造精機能障害(精巣が十分な精子を作れない)
・染色体、遺伝子異常
・精索静脈瘤
・停留精巣
・精巣ガン
・下垂体、甲状腺疾患
・抗がん剤や放射線治療の影響
・原因不明
②精路通過障害(作られた精子が尿道まで輸送できない状態)
・精巣上体、精管、精嚢腺の先天的異常
・精巣上体炎
・逆行性射精
・精悍結紮術、鼠径ヘルニア手術後
・前立腺、精嚢腺の手術後
③精子機能異常
・抗精子抗体など
④精液検査からの分類
・無精液症(精液がでない状態)
・無精子症(精液中に精子が認められない状態)
※以下の2つは合併することが多い
・乏精子状態(精子の数が少ない)
・精子無力症(精子の運動率が低い)
男性の性器も女性器と同じ、内臓の下にあります。
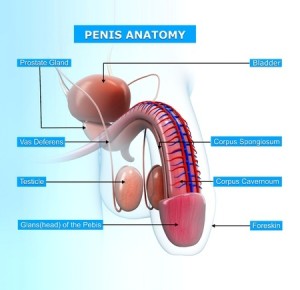
女性の場合と同様、骨盤内の調整をして、お腹を柔らかくし前立腺を圧迫している、下がっている臓器を正常な位置に戻す。
EDの場合や糖尿病の場合は、その症状に関係する施術も追加していきます。
男性の場合はブリーフなどはもちろん、下半身を締め付けるようなきつい下着・服を身につけないように気をつけて行きましょう
造精機能障害
造精機能障害の多くは先天性のもので、無精子症は染色体の異常・・・
本来XYの2つの染色体がXXYと1本多い、クラインフェルター症候群やY染色体の一部分が欠損している場合も10~20%あるそうです。
このほか、精索静脈瘤(せいさくじょうみゃくりゅう)、停留精巣、成人になってからの耳下腺炎(おたふくかぜ)による、精巣炎などがあり、片方だけの精巣異常でも精子数や運動性が低下する場合があります。
また、脳下垂体の疾患により、精巣を刺激するホルモン(黄体化ホルモン:LH,卵胞刺激ホルモン:FSH)が分泌されない場合もあります。
精巣ガン、放射線、抗がん剤投与でも精子数の低下・無精子症に関係してきます。
精路通過障害
精路通過障害は造精機能障害に比べると割合は少ないですが、先天的な精巣上体、精嚢腺、前立腺の欠損あるいは奇形による場合や精巣上体炎後にみられます。
幼少時に鼠径ヘルニアの手術を受けた人では手術部位に精管が走行しているため,ここがふさがれる場合があります。
精子機能異常
抗精子抗体など免疫異常により、精子の運動性や受精能が低下する場合もあります。
検査と診断(女性)
排卵因子の検査
①基礎体温の測定、血中、尿中ホルモン値の測定
基礎体温が二相性(低温相と高温相)であれば排卵してると考えられます。
排卵は最終低温日から上昇期の3日間におこります。
また、排卵直前には脳下垂体から多量のホルモン(LH)が分泌されるので、自分でも尿検査で排卵日を確認できます。
基礎体温で36.7度前後の高温相が10日未満の場合は、黄体機能不全の場合もあるので、高温相の期間に黄体ホルモン値を測定します。
低温相と高温相に分かれない一相性の場合は排卵が起こってないと考えられるので、原因を調べるために月経開始後5日目までの間に、血液中のホルモン(LH,FSH,プロラクチン,テストステロン値など)を計測します。
②経膣超音波検査
排卵日を推測するために、排卵前後の卵胞を確認します。そして、排卵後の卵胞消失をみることで、排卵の有無を確認します。
卵管因子
①子宮卵管造影(HSG:Hysterosalpingography)
月経開始後10日以内に行います。
子宮頸管から内宮に造影剤を注入し、X線透視下で卵管の疎通性と子宮腔の形態を検査します。
液体の造影剤で腹腔内拡散造の撮影をします。
炭酸ガスによる卵管通気法(ルビンテスト)や生理食塩水を注水する、通水法があります。
②腹腔鏡検査
子宮卵管造影で、卵管閉塞や卵管周囲癒着が疑われるとき箱の、腹腔鏡検査で確認します。
この検査は全身麻酔で行われるため、入院が必要となります。
子宮因子
①超音波検査
経膣超音波検査や子宮内に生理食塩水を注入しながら実施します
②子宮鏡
中隔子宮や粘膜下子宮種、子宮内腔癒着などが疑われる場合この検査が行われます。
外来で行えるので、麻酔を使うことはほとんどありません。
頸管因子
①頸管粘液検査
排卵前には女性ホルモン(エストラジオール)が増え、子宮の入り口である子宮頸管から頸管粘液が分泌されます。
この粘液に十分な量・粘りけ、結晶形成があるかなどを調べます。
②フーナーテスト(性交換テスト)
排卵日に性交後、数時間以内に頸管粘液中の運動精子数を数えます。
何度か検査を行い、運動精子が少ない場合人工授精を行います。
検査と診断(男性)
- 通常の性交は行われているか?(EDとの区別)
- 排卵日前後に性交を行っているか?
の確認後、左右の精巣の有無、硬さを調べます。
正常な精巣は直径3~4cmのラグビーボール型です。
精巣の上に青黒く、柔らかい静脈が透けて見えるのが、精索静脈瘤といわれる症状で、不妊症の原因です。
恥骨部からそけい部に、ヘルニアの手術あとがあるかどうかも確認します。
健康な男子の場合、精液は2ml以上、精液1ccあたり7000万〜1億個の精子がみられ、うち70%以上は活発に運動しています。
精子の数が2000万個以下や運動率が50%以下では、妊娠が難しいといわれています。
血液中の男性ホルモン、下垂体ホルモンも調べます。
精液中にまったく精子がいない場合や、少ない精子の場合は血液による染色体検査、遺伝子検査、精巣の生検(組織を取って調べる)が行われます。
その他、精子の通り道の精巣上体、精管、精嚢腺、前立腺、尿道の超音波検査や造影検査などを行います。
西洋医学での男性の不妊治療
- 造精機能障害の治療
精子濃度や運動率が低下してる場合ビタミン剤、漢方薬を処方することが多いようです(効果は不明だそう)
下垂体ホルモン(LHおよびFSH)や男性ホルモンを補充することにより、劇的に改善する事があるようです。
精索静脈瘤の場合は手術の適応。これによって精液所見の改善が見込まれるようです。
- 精路通過障害の治療
ふさがっている精巣上体や精管をつなぎ治す手術などを行います。
逆行性射精の場合、射精しても膀胱に逆流するため尿道から射精されない病気。
射精感はあるのですが、精液がまったく出ないか非常に少なかったりします。
だから、無精子症と鑑別が必要です。
精子の濃度や運動性が低い場合、成功率は低いようですが人工授精を行います。
しかし5〜6回の人工授精でうまく行かない場合、体外受精も検討されるようです。
精子の数や運動率がさらに低い場合は、精子を卵子ないにに注入する卵細胞内精子注入法(ICSI)が行われます。
精液中に精子がほとんどない場合、精巣や精巣上体、精管を切開により取り出した精子での体外受精も行われるようにはなりました。





お電話ありがとうございます、
鹿児島の整体おんおんどうでございます。